Arythmies de l'enfant
Les arythmies supraventriculaires chez l'enfant ont une prévalence estimée à 1/1000, étant ainsi responsables de 5% des admissions aux urgences. Elles sont associées à une cardiopathie congénitale dans 15% des cas. On note une prédominance masculine (70% des patients). Les arythmies ventriculaires sont nettement plus rares et peuvent être le témoin d'une cardiopathie ou d'une canalopathie sous-jacente.
Les arythmies supraventriculaires
Tachycardies jonctionnelles
Il s'agit des tachycardies supraventriculaires les plus fréquentes chez l'enfant. Lorsque les symptômes débutent avant l'âge de 10 ans, les tachycardies jonctionnelles en rapport avec une voie accessoire (parfois cachée à conduction rétrograde exclusive) sont largement prédominantes. Les tachycardies par réentrée intranodales se révèlent plutôt chez des enfants après l'âge de 10 ans.
Tachycardies réciproques sur voie accessoire
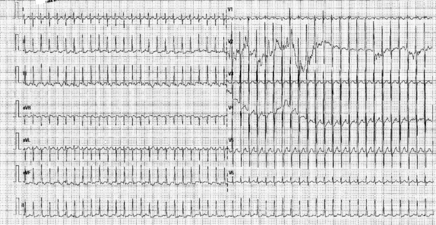
Les tachycardies orthodromiques sont les plus fréquentes (>90%) avec descente par les voies de conduction nodo-hissiennes et remontée par la voie accessoire. L'aspect ECG retrouve une tachycardie à QRS fins avec un intervalle RP' > 70 ms, avec des fréquences de 250-300 bpm avant l'âge de un an et de 180-250 bpm après l'âge de un an. Les tachycardies jonctionnelles orthodromiques représentent 85% des tachycardies supraventriculaires avant l'âge de un an et 56% après l'âge de 6 ans. La régression de la voie accessoire survient dans 90% des cas au cours de la première année de vie, bien qu'une récidive surviendra après l'âge de 9 ans dans 25 à 50 % des cas. Les tachycardies antidromique (descente par la voie accessoire et remontée par les voies de conduction nodo-hissiennes), à QRS larges, sont plus rares (<10%).
Le risque de cardiopathie rythmique est plus fréquent chez les nouveaux-nés et nourrissons du fait de la plus mauvaise réserve contractile du myocarde et les fréquences cardiaques plus rapides à ces âges ; cela conduit à introduire le plus souvent un traitement prophylactique en cas de crise avant l'âge de un an.
En cas de tableau de choc cardiogénique, on privilégiera dans un premier temps un contrôle de la fréquence plutôt qu'une restauration systématique du rythme sinusal ; la mise en place d'une assistance circulatoire est parfois nécessaire.
Pour les tachycardies chez le nourrisson, un sevrage du traitement (amiodarone souvent) est le plus souvent tenté au bout de 6 à 12 mois. En cas de récidive après l'âge de 1 an, un traitement anti arythmique par bétabloquant, sotalol ou flécaïne peut être proposé (plutôt flécaïne en cas de pre excitation ventriculaire). Les inhibiteurs calciques sont à éviter avant l'âge de 2 ans (risque de collapsus).
D'après les recommandations, une prise en charge invasive (ablation par cathéter) peut-être proposée en première intention chez les enfants >15kg, plutôt en 2ème intention chez les enfants plus jeunes. Cependant, en fonction de la localisation présumée de la voie accessoire et de la tolérance/efficacité du traitement pharmacologique, l'ablation peut-être être réalisée plus tard pour limiter le risque de complications.
PJRT (Permanent Junctional Retrograde Tachycardia)
La PJRT ou tachycardie de Coumel est une tachycardie orthodromique secondaire à une voie accessoire décrémentielle à conduction rétrograde exclusive le plus souvent de localisation postéroseptale, près de l'ostium du sinus coronaire. Les propriétés de ces voies accessoires favorisent des épisodes de tachycardies incessantes, à l'origine parfois de cardiopathies rythmiques.
Elle se traduit sur l'ECG par une tachycardie à QRS fins avec une relation atrio-ventriculaire en 1/1 et un intervalle RP' très long (supérieur au P'R) avec des ondes P' négatives en inférieur.
La présentation est parfois asymptomatique avec des accès ON/OFF incessants. Elle peut être difficile à contrôler par anti arythmiques et parfois la PJRT peut être ralentie par le traitement pharmacologique sans restaurer un rythme sinusal permanent.
Une régression spontanée n'est observée que dans 20% des cas. L'ablation par cathéter est le traitement définitif mais la proximité des voies de conduction nodo-hissiennes et de l'artère circonflexe doivent être gardés en tête pour limiter le risque de complications.
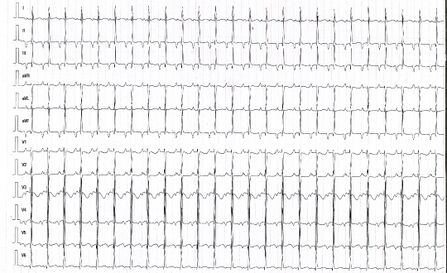
Tachycardie par réentrée intra-nodale
Rare chez le nouveau-né et le nourrisson, elle devient beaucoup plus fréquente après l'âge de 6 ans et notamment chez l'adolescent.Selon la fréquence et la symptomatologie des crises peuvent être proposés un traitement anti arythmique et une ablation endocavitaire.
Elle se traduit sur l'ECG par une tachycardie à QRS fins à 180-250 bpm avec un intervalle RP' inférieur à 70 ms.
JET (Junctional ectopic tachycardia)
La JET est une tachycardie beaucoup plus rare secondaire à un mécanisme d'automaticité au niveau des voies de conduction nodo-hissiennes ; on l'observe le plus souvent en post-opératoire de chirurgie cardiaque. De rares formes congénitales idiopathiques peuvent être retrouvées, répondant notamment au traitement par Amiodarone ou Ivabradine.
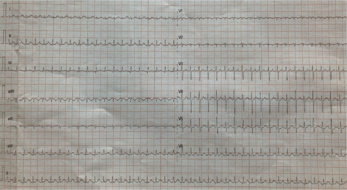
Flutters atriaux
Le flutter atrial représente 1% des tachycardies supraventriculaires de l'enfant mais jusqu'à 15% des tachycardies supraventriculaires du nouveau-né. Il peut être de diagnostic anténatal, le plus souvent alors idiopathique. Le traitement repose sur une réduction soit par antiarythmique soit par cardioversion électrique. En l'absence de cardiopathie sous-jacente, le pronostic est excellent avec très peu de récidives au cours du suivi.
Le flutter atrial peut également survenir dans le cadre de cardiopathies (maladie d'Ebstein avec dilatation de l'oreillette droite par exemple) ou en post chirurgie cardiaque, à la faveur de cicatrices atriales d'incisions chirurgicales qui favorisent le développement de circuits de réentrée.
Tachycardies atriales
Tachycardie atriale ectopique
Les tachycardies atriales ectopiques sont plus rares, secondaires à un foyer atrial avec automaticité anormale ; elles peuvent être responsables de cardiomyopathies rythmiques. Elles nécessitent souvent plusieurs traitements anti arythmiques en association.
En cas de diagnostic avant l'âge de 2-3 ans, une régression spontanée peut être espérée ; au-delà de cet âge, une ablation sera le plus souvent nécessaire.
Tachycardie atriale multifocale
Les tachycardies atriales multifocales représentent environ 10% des tachycardies supraventriculaires du nouveau-né et nourrisson. Elles se définissent par la présence d'au moins 3 morphologies différentes d'ondes P'. Elles peuvent être associées à la prématurité, aux pathologies respiratoires et neurologiques. Elles peuvent être source de cardiopathies rythmiques. Le traitement repose alors sur un traitement anti arythmique (amiodarone et bétabloquants notamment). La régression spontanée survient dans 80% des cas chez les enfants âgés de moins de 3 ans.
Extrasystoles atriales
Extrêmement fréquentes notamment chez le nouveau-né, elles sont le plus souvent liées à une immaturité du tissu myocardique. Une charge importante sur le Holter ECG peut témoigner d'un risque d'évolution vers des épisodes de tachycardies atriales soutenues. Un traitement ne sera initié qu'en cas de symptômes et/ou de retentissement sur la fonction ventriculaire à l'échocardiographie.
Fibrillation atriale
C'est une arythmie extrêmement rare chez l'enfant , pouvant être découverte en post chirurgie cardiaque, dans le cadre de certaines cardiopathies (cardiopathies restrictives, valvulopathies mitrales, cardiopathies congénitales) ou de canalopathies (mutations SCN5A notamment).
Les arythmies ventriculaires
Extrasystoles ventriculaires
Extrêmement fréquentes notamment chez le nouveau-né, elles sont le plus souvent liées à une immaturité du tissu myocardique. Un bilan étiologique doit être réalisé avec au moins une échocardiographie (parfois complétée d'une IRM cardiaque), un Holter ECG et une épreuve d'effort (en fonction de l'âge) pour éliliner toute cardiopathie sous-jacente, évaluer la charge sur 24h, étudier le caractère monomorphe ou polymorphe, et rechercher des éléments de mauvais pronostic (couplage court, formes répétitives...). Un traitement ne sera initié qu'en cas de symptômes et/ou de retentissement sur la fonction ventriculaire à l'échocardiographie. L'ablation par cathéter est alors le traitement de choix en fonction de l'âge/gabarit de l'enfant.
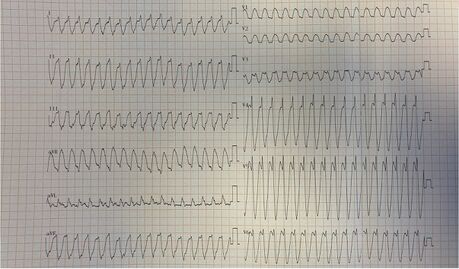
Tachycardie ventriculaire
Un bilan étiologique doit être réalisé : recherche de cardiopathie sous-jacente, de myocardite, de canalopathie, de trouble ionique... Le caractère idiopathique de l'arythmie doit rester un diagnostic d'élimination. Il existe parfois des tachycardies ventriculaires relativement lentes néonatales sur coeur sain d'évolution favorable sur immaturité du système électrique.
Fibrillation ventriculaire
Elle nécessite une prise en charge par choc électrique externe en urgence (0,5 à 2 joules par kilogramme en mode asynchrone).
Références
- ↑ Alasti M, Mirzaee S, Machado C, Healy S, Bittinger L, Adam D, Kotschet E, Krafchek J, Alison J. Junctional ectopic tachycardia (JET). J Arrhythm. 2020 Jul 27;36(5):837-844. doi: 10.1002/joa3.12410. PMID: 33024461; PMCID: PMC7532275.
- ↑ Drago F, Battipaglia I, Di Mambro C. Neonatal and Pediatric Arrhythmias: Clinical and Electrocardiographic Aspects. Card Electrophysiol Clin. 2018 Jun;10(2):397-412. doi: 10.1016/j.ccep.2018.02.008. PMID: 29784491.
- ↑ Sasikumar N, Kumar RK, Balaji S. Diagnosis and management of junctional ectopic tachycardia in children. Ann Pediatr Cardiol. 2021 Jul-Sep;14(3):372-381. doi: 10.4103/apc.apc_35_21. Epub 2021 Aug 20. PMID: 34667411; PMCID: PMC8457265.
- ↑ Devaprasath S, Buddhavarapu S, Mariam S, Krishna MR. Ivabradine monotherapy in congenital junctional ectopic tachycardia. Ann Pediatr Cardiol. 2022 Jan-Feb;15(1):61-63. doi: 10.4103/apc.apc_264_20. Epub 2022 Jun 14. PMID: 35847400; PMCID: PMC9280110.
- ↑ Brugada J, Blom N, Sarquella-Brugada G, Blomstrom-Lundqvist C, Deanfield J, Janousek J, Abrams D, Bauersfeld U, Brugada R, Drago F, de Groot N, Happonen JM, Hebe J, Yen Ho S, Marijon E, Paul T, Pfammatter JP, Rosenthal E; European Heart Rhythm Association; Association for European Paediatric and Congenital Cardiology. Pharmacological and non-pharmacological therapy for arrhythmias in the pediatric population: EHRA and AEPC-Arrhythmia Working Group joint consensus statement. Europace. 2013 Sep;15(9):1337-82. doi: 10.1093/europace/eut082. Epub 2013 Jul 12. PMID: 23851511.
- ↑ Bruder D, Weber R, Gass M, Balmer C, Cavigelli-Brunner A. Antiarrhythmic Medication in Neonates and Infants with Supraventricular Tachycardia. Pediatr Cardiol. 2022 Aug;43(6):1311-1318. doi: 10.1007/s00246-022-02853-9. Epub 2022 Mar 8. PMID: 35258638; PMCID: PMC9293794.
- ↑ Luca AC, Curpan AS, Miron I, Horhota EO, Iordache AC. Paroxysmal Supraventricular Tachycardia in Wolff-Parkinson-White Syndrome in a Newborn-Case Report and Mini-Review. Medicina (Kaunas). 2020 Nov 5;56(11):588. doi: 10.3390/medicina56110588. PMID: 33167583; PMCID: PMC7694453.